Escolar Documentos
Profissional Documentos
Cultura Documentos
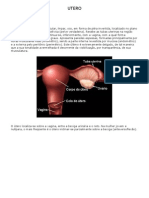
Anatomia dos órgãos genitais femininos
Enviado por
Luke_F_McCann_2738Título original
Direitos autorais
Formatos disponíveis
Compartilhar este documento
Compartilhar ou incorporar documento
Você considera este documento útil?
Este conteúdo é inapropriado?
Denunciar este documentoDireitos autorais:
Formatos disponíveis
Anatomia dos órgãos genitais femininos
Enviado por
Luke_F_McCann_2738Direitos autorais:
Formatos disponíveis
QUESTÕES DE ANATOMIA
ERNEST GARDNER
DONALD J. GRAY
RONAN O’RAHILLY
CAPÍTULO 44:
ÓRGÃOS GENITAIS FEMININOS
1) Explique o motivo pelo qual infecções se propagam com maior
facilidade da genitália externa feminina para a cavidade
peritoneal do que a propagação a partir da genitália externa
masculina.
Na mulher a cavidade peritoneal não é completamente fechada, como
ocorre no homem. A comunicação entre a cavidade peritoneal com o
exterior do corpo se faz através de uma abertura da tuba uterina, em
sua porção mais lateral: o óstio abdominal ou pelvino da tuba uterina.
Essa estrutura propicia a entrada dos óvulos no interior da tuba
uterina. A localização específica de tal estrutura remete ao ápice do
funil correspondente ao infundíbulo da tuba uterina.
2) A que se deve a mudança de aspecto do ovário, de liso e rosado
para acinzentado e pregueado?
Antes da primeira ovulação, o ovário possui aparência lisa e rosada.
Com a puberdade, as cicatrizes resultantes da liberação de óvulos de
seus folículos formam pregas e conferem a coloração mais acinzentada
ao órgão.
3) Determine os limites da fossa ovárica, depressão na qual se aloja
o ovário.
A fossa ovárica é limitada anteriormente pela artéria umbilical
obliterada e posteriormente pelo ureter e artéria ilíaca interna. A
fossa ovárica é ainda revestida pelo peritônio parietal.
4) Quais são os meios de fixação do ovário?
Ligamento Suspensor do Ovário (= ligamento infundíbulo pelvino):
preso à extremidade superior ou tubal do ovário. Perde-se no tecido
conectivo que cobre o músculo psoas maior.
Ligamento Ovárico: liga-se à extremidade inferior ou uterina do
ovário e a conecta ao corpo do útero.
Mesovário: prega peritoneal que se destaca do folheto dorsal do
ligamento largo do útero e atinge a margem anterior do ovário.
5) Em que porção do ovário está o hilo ovariano?
O hilo ovariano, através do qual passam nervos, vasos sangüíneos e
vasos linfáticos, encontra-se em sua borda anterior, também conhecida
como borda mesovárica, uma vez que nela também se prende o mesovário.
6) Descreva de que maneira o óvulo atinge a luz uterina.
Ovário (folículo ovariano) ovulação óvulo na cavidade
peritoneal fímbrias óstio abdominal (pelvino) da tuba uterina
infundíbulo (onde geralmente ocorre a fecundação) ampola istmo da
tuba uterina parte uterina (da tuba uterina) óstio uterino
cavidade do útero
O caminho do óvulo, fecundado ou não, pela tuba uterina, leva de
três a quatro dias. É influenciado por ação ciliar das células da
mucosa e por peristaltismo da túnica muscular.
7) Defina gravidez ectópica e seu local mais comum de ocorrência.
Trata-se da gravidez extra-uterina, ou seja, fora da cavidade
uterina. Desenvolve-se principalmente na tuba uterina (gravidez
tubária), na região da ampola. É um dos fatores que aumentam os riscos
de mortalidade materna.
8) Como se determina a permeabilidade das vias genitais femininas?
A permeabilidade das vias genitais femininas pode ser determinada
pela injeção de material radiopaco ou soprando-se ar através da vagina
e do útero. Se as vias estão permeáveis, o ar escapa e atinge a
cavidade peritoneal. Quando a pessoa põe-se de pé, o ar ascende para
uma região inferior ao diafragma, onde pode ser observado
radiograficamente.
9) Quais são as camadas da tuba uterina? Indique algumas de suas
funções.
A tuba uterina possui três camadas: uma mucosa, uma túnica muscular
e uma serosa. A camada mucosa, formada por células ciliadas, interfere
na condução do óvulo e do espermatozóide pela tuba. A túnica muscular,
por meio de sua contração, promove o peristaltismo da tuba uterina,
influenciando também na condução de gametas pela estrutura tubária. A
serosa da tuba uterina corresponde ao peritônio do ligamento largo (do
útero).
10) O que é o canal do parto?
O canal do parto é formado pela cavidade uterina e vaginal
subjacente. É o canal pelo qual o bebê passa durante um parto vaginal
(normal).
11) Qual o significado de ângulo de antiversão?
O ângulo de antiversão corresponde ao ângulo formado entre a vagina
e a cérvix do útero, sendo este ângulo ligeiramente maior do que 90°.
Esta posição relativa entre útero e vagina é freqüentemente encontrada
em mulheres adultas. A partir da extremidade superior da vagina o
útero se dirige superior e anteriormente, vindo a formar um ângulo
aproximadamente reto.
O útero encontra-se geralmente também antiflexionado e este termo se
refere à posição relativa entre o corpo do útero e o istmo. Na junção
entre essas duas estruturas, o útero se inclina para frente.
Todavia, estas duas posições, normalmente encontradas, são
facilmente alteradas, em função da distensão intestinal ou da bexiga
urinária, por exemplo. Quando a bexiga está cheia, o útero encontra-se
em retroversão, ou seja, dirige-se súpero-posteriormente a partir da
extremidade superior da vagina.
Em algumas mulheres o útero sempre está em retroversão, independente
do estado de tensão da bexiga urinária. O útero pode ainda estar em
retroflexão, quando o corpo do útero inclina-se para trás, sobre o
istmo.
12) Como se dá o suporte do útero?
O útero ganha muito de seu suporte por uma inserção direta na
vagina. Ajudam no seu suporte também as inserções indiretas e as
estruturas próximas, como o reto, a bexiga, o diafragma pelvino e a
pelve óssea.
13) Defina escavação uterovesical e escavação retouterina.
A escavação uterovesical é formada pela reflexão do peritônio da
face posterior da bexiga ao istmo do útero e, daí, passa em direção
superior sobre a superfície vesical do corpo do útero.
A escavação retouterina corresponde ao recesso formado pela reflexão
do peritônio da parte superior da vagina sobre a face anterior do
reto.
14) Quais são os elementos de fixação uterinos?
Os elementos de fixação uterinos são o ligamento largo
(mesossalpinge e mesométrio), ligamento redondo, ligamento
uterosacral, ligamento cervical lateral (ou transversal) ou cardinal.
15) O que são epoóforo e paroóforo e qual é a sua importância?
O epoóforo e o paroóforo são parte do conteúdo do mesossalpinge, que
por sua vez é uma parte do ligamento largo. O epoóforo consiste em um
ducto (que corre paralelamente e abaixo da tuba uterina) e túbulos
(que se dirigindo superiormente na região do ovário se unem ao ducto
em ângulo reto). Este é um remanescente do ducto mesonéfrico e de
alguns de seus túbulos. O paroóforo localiza-se medialmente ao
epoóforo, sendo um grupo de túbulos muito pequenos, só vistos ao
microscópio. A importância de tais estruturas só existe quando delas
se originam cistos.
16) Qual é o conteúdo do mesossalpinge?
O mesossalpinge, parte do ligamento largo entre a tuba uterina e a
linha da qual o ligamento largo se reflete para formar o mesovário,
contém vasos ováricos, vasos uterinos, o epoóforo e o paroóforo.
17) Descreva o ligamento largo do útero.
O ligamento largo é formado nas bordas laterais do útero por duas
lâminas de peritônio que recobrem as superfícies vesical e intestinal
e se estende às paredes laterais da pelve. Entre as lâminas posterior
e anterior existe tecido conectivo frouxo e tecido muscular,
denominados coletivamente paramétrio. O ligamento largo engloba a tuba
uterina, o ligamento ovárico, parte do ligamento redondo, a artéria
uterina, o plexo venoso, o plexo nervoso uterovaginal e uma parte do
ureter.
18) Como se formam os ligamentos uterosacral e cervical lateral?
Os ligamentos cervical lateral e uterosacral são formados a partir
do espessamento da fáscia pelvina e visceral lateral à cérvix e à
vagina, o qual contém numerosas fibras musculares lisas.
19) Quais são as modificações pelas quais o útero passa durante a
vida da mulher?
Ao nascer o útero encontra-se na altura da abertura superior da
pelve. A cérvix é maior do que o corpo. A diferença entre o eixo do
útero e vagina é muito pequena. O crescimento do útero até a puberdade
é lento, quando ele cresce rapidamente e ganha o tamanha e a forma do
útero adulto. Após a menopausa torna-se menor, mais fibroso e de
coloração mais pálida.
Durante a gravidez o seu tamanho aumenta consideravelmente. O fundo
eleva-se acima do nível da sínfise púbica no terceiro mês. Atinge o
plano supracristal no sexto mês e no oitavo mês o nível da juntura
xifesternal. Desce ligeiramente no nono mês, quando a circunferência
máxima da cabeça fetal se encaixa abaixo da abertura superior da
pelve. Na gravidez o útero aumenta de peso e suas paredes tornam-se
mais finas.
Após o parto ele involui, atingindo estado de repouso após seis ou
oito semanas. Agora ele ganhou 1 cm a mais em todas suas dimensões,
está ligeiramente mais pesado, sua cavidade algo maior e os lábios do
óstio uterino estão com contorno irregular.
As artérias uterinas tornam-se bastante aumentadas durante a
gravidez e tortuosas após o parto.
20) Em algumas fases do ciclo menstrual, as mulheres costumam
sentir dores pélvicas, na forma de cólicas. Explique como é a
sensibilidade do útero aos estímulos dolorosos.
A dor pode ser percebida quando a cérvix é pinçada ou dilatada.
Algumas desordens uterinas são dolorosas e a dor pélvica é percebida
em algumas fases do ciclo menstrual. As fibras relacionadas ascendem e
penetram na medula espinhal pelos nervos esplâncnicos lombares. A
ressecção do plexo hipogástrico superior já foi executada para aliviar
fortes dores desse tipo.
21) Quais são as camadas uterinas?
As camadas uterinas são a mucosa (endométrio), a túnica muscular
(miométrio) e a serosa (peritônio). O endométrio apresenta
modificações cíclicas correspondentes às diversas fases do ciclo
menstrual. Durante a fase estrogênica, ganha espessura e diz-se que o
endométrio está na fase proliferativa. Na fase secretora ou
progesterônica as glândulas da mucosa assumem aspecto tortuoso e
passam a ampliar as suas secreções. Caso não haja menstruação, a
camada funcional do endométrio se descama, originando o fluxo
menstrual. Esta fase do ciclo é determinada pela queda das
concentrações de estrogênio e progesterona. O miométrio é importante
nos movimentos necessários no momento do parto, sendo que a sua
contração permite ainda o efluxo de resíduos placentários e dos
elementos da menstruação.
22) O que significa fórnix da vagina?
Trata-se de um recesso entre a parte vaginal da cérvix e as paredes
da vagina. Embora seja contínuo em torna da cérvix, é subdividido em
fórnix anterior, posterior e lateral.
CAPÍTULO 43:
ÓRGÃOS GENITAIS MASCULINOS
1) Na borda posterior do testículo estão aderidos o epidídimo e a
porção inferior do funículo espermático. Descreva o que
representa o funículo espermático.
O funículo espermático está formado no ânulo inguinal profundo,
sendo constituído por estruturas que acompanham o testículo e
epidídimo durante a sua decida da cavidade peritoneal para a bolsa
escrotal. Ele se estende a partir do canal inguinal, passando pelo
escroto e terminando na borda posterior do testículo. O funículo
espermático contém: ducto deferente, artéria do ducto deferente,
veia do ducto deferente e o nervo que passa para o epidídimo;
artéria testicular, nervos do plexo testicular; plexo pampiniforme
(de veias); vasos linfáticos, artéria cremastérica, ramo genital do
nervo genitofemoral; e remanescentes do processo vaginal do
peritônio.
2) A varicocele é tida como uma das principais causas de
infertilidade masculina. Trata-se de varizes das veias que formam o
plexo pampiniforme. Discuta anatomicamente o motivo pelo qual a
varicocele da veia espermática esquerda ser mais freqüente do que a da
contralateral.
A maior incidência da varicocele no lado esquerdo está ligada à
anatomia da veia espermática esquerda, que desemboca em ângulo de 90
graus na veia renal esquerda (como em um rio, a drenagem de sua água
fica prejudicada se for feita em ângulo reto com outro rio).
A veia espermática esquerda é mais longa que a direita e desemboca
em ângulo reto na veia renal deste lado. Assim, forma-se uma longa
coluna hidrostática, com alta pressão, que dilata o plexo
pampiniforme. Além disso, a pressão transmitida pela veia renal para
o plexo pampiniforme pode danificar as válvulas da veia espermática.
Estas válvulas são importantes porque impedem o refluxo do sangue
para os testículos. As válvulas só permitem o fluxo do sangue de
baixo para cima. Porém, quando estão danificadas, ocorre também o
fluxo inverso (refluxo), todas as vezes que há aumento da pressão no
abdome, como por exemplo, ao tossir, espirrar, gritar, levantar
peso, etc.
3) Relacione varicocele, infertilidade e as condições ideais para
a produção de espermatozóides.
Na varicocele as veias tornam-se dilatadas, formando varizes ao
redor do funículo espermático e dos testículos. O sangue represado
nas proximidades do testículo leva a um aumento de sua temperatura,
que passa ao nível da temperatura corporal. Como se sabe, para que
os testículos trabalhem adequadamente na produção de gametas
masculinos eles devem estar a uma temperatura ligeiramente (cerca de
1°C) inferior à temperatura corporal. Além da mudança da temperatura
na bolsa escrotal, o sangue estanque nas veias pode acumular
substâncias tóxicas, comprometendo a produção, mobilidade e
funcionamento dos espermatozóides.
4) A criptorquidia refere-se ao testículo não-descido após os seis
meses de idade e requer como tratamento a intervenção cirúrgica, em
um procedimento denominado “orquidopexia”. Justifique a necessidade
de fazer com que o testículo sai da cavidade abdominal e adentre no
escroto.
Para que os testículos funcionem na produção de gametas precisam
estar a uma temperatura inferior à corporal em cerca de 1°C. Na
bolsa escrotal esta condição é plenamente aceita. Caso os testículos
fiquem retidos do abdômen, o sujeito será infértil. Outros fatores
importantes são a maior predisposição ao câncer dos testículos
criptorquídicos, à hérnia inguinal, à torção, ao prejuízo de seu
suprimento sangüíneo e ao abalo estético representado pela
“ausência” de um testículo.
5) A torção de testículo é uma emergência freqüente para
urologistas e médicos pronto-socorristas e deve ser diagnosticada em
um prazo máximo de 6 horas. Explique, com base em critérios
anatômicos, o motivo que faz do testículo um órgão sujeito à torção.
O testículo é um órgão que se encontra literalmente dependurado.
Ele é sustentado por vários cordões paralelos correspondentes ao
plexo venoso pampiniforme, artéria testicular, ducto deferente,
vasos linfáticos e nervos. Além dessa característica, devido a
líquidos internos lubrificantes, o testículo possui certa mobilidade
em torno de seus eixos. Quando ele excede no movimento em torno de
seu eixo longitudinal, tem-se a torção testicular. As suas
estruturas de sustentação ficam comprometidas e há diminuição de seu
fluxo sangüíneo (infarto), que pode levar à necrose se o caso não
for revertido a tempo. Os principais sintomas são dor escrotal aguda
e tumefação. Pode apresentar-se inicialmente com sintomas de abdômen
agudo.
6) Quais são as estruturas responsáveis pela produção dos
componentes do líquido seminal?
As estruturas relacionadas à produção de líquido seminal são a
vesícula seminal, próstata, glândulas bulbouretrais, glândulas
uretrais, epidídimo e testículo. Os testículos são responsáveis pela
formação do componente essencial do líquido seminal: os
espermatozóides.
7) Desde a sua produção, nos túbulos seminíferos dos testículos,
até a sua liberação no meio externo, os espermatozóides seguem um
trajeto pelas vias do sistema reprodutor masculino. Descreva todo
esse trajeto.
Nos TESTÍCULOS: túbulos seminíferos contorcidos (lóbulos)
túbulos seminíferos retos (mediastino) rede teste ductos
eferentes cabeça do EPIDÍDIMO ductos eferentes tornam-se
contorcidos (nos lóbulos do epidídimo) ducto do epidídimo
(cabeça, corpo e cauda) ducto deferente (a partir da cauda do
epidídimo) ducto eferente passa pelo canal inguinal e vai para a
pelve ducto ejaculatório (ducto deferente + ducto da vesícula
seminal) abre-se na parte prostática da uretra (abertura dos
ductos ejaculatórios) óstio externo da uretra meio externo.
8) Explique o que são os apêndices testicular e do epidídimo.
O apêndice testicular é um pequeno corpo na extremidade superior
do testículo. Geralmente é séssil, mas pode ser pedunculado. É um
remanescente da extremidade superior do ducto paramesonéfrico, sendo
homólogo da extremidade fimbriada da tuba uterina feminina.
O apêndice do epidídimo é pequeno, freqüentemente pedunculado e
situado sobre a cabeça do epidídimo. É um remanescente do mesonefro.
9) Descreva onde o ducto deferente pode ser percebido como um
cordão firme. Quais são as suas camadas?
O ducto deferente pode ser percebido quando disposto entre o
polegar e o indicador como um cordão firme em seu trajeto ascendente
da extremidade superior do testículo ao ânulo inguinal superficial.
As suas camadas são a membrana mucosa, a túnica mucosa e a
adventícia.
10) As vesículas seminais podem ser palpadas “per rectum” quando a
bexiga está cheia. Elas podem armazenar até 3 ml de líquido em seu
interior. Quanto às vesículas seminais, caracterize (1) a bainha que
a envolve; (2) a estrutura que separa sua porção superior do reto;
(3) a estrutura que separa sua parte inferior do reto; (4) quais
estruturas são medias a ela; (5) e quais estruturas são laterais a
ela; (6) cite sua terminação superior e inferior; (7) constituição
de cada vesícula seminal.
As vesículas seminais estão envolvidas em uma bainha densa,
formada de músculo liso e tecido fibroso, e encontram-se aderidas à
face posterior da bexiga. 2. Suas partes superiores estão separadas
do reto pela prega retovisical e encontram-se cobertas pelo
peritônio. 3. Suas partes mais inferiores estão separadas do reto
pelo septo retovisical. 4. As partes terminais dos ureteres e da
ampola do ducto deferente são mediais às vesículas. 5. Os plexos
venosos prostáticos e visicais são laterais às vesículas seminais.
6. A vesícula seminal termina superiormente em um fundo cego,
enquanto sua extremidade inferior estreita-se e retifica-se para
forma o ducto da vesícula seminal. 7. As vesículas seminais
consistem de um tubo enrolado que dá origem a vários divertículos.
11) A quais estruturas da parte prostática da uretra as aberturas
dos ductos ejaculatórios se relacionam?
O ducto ejaculatório, após penetrar da base da próstata, adentra
na parte prostática da uretra sobre o colículo seminal,
imediatamente lateral ao utrículo prostático.
12) Quais são as túnicas do funículo espermático, testículo e
epidídimo? De onde elas são derivadas?
Fáscia espermática interna: interna e fina, deriva da fáscia
transversal, forma o revestimento frouxo do funículo
espermático.
Fáscia cremastérica: intimamente presa à face externa da
fáscia espermática interna, constituída pelo m. cremaster,
que mantém fibras musculares contínuas com às do m. oblíquo
interno. O m. é irrigado pela a. cremastérica e inervado pelo
ramo genital do n. genitofemoral.
Fáscia espermática externa: túnica fina e externa, presa
acima aos pilares do ânulo inguinal superficial; prolonga-se
com a fáscia que recobre o m. oblíquo externo.
Túnica vaginal do testículo: membrana serosa de dupla camada
que envolve o testículo e epidídimo em suas porções ântero-
laterais; é recoberta pela fáscia espermática interna; no
desenvolvimento pré-natal é contínua com o peritônio, mas
conexão se perde ou fica reduzida a uma faixa de tecido
conectivo na parte anterior do funículo espermático. As
camadas da túnica vaginal são separadas por um pequeno espaço
contendo líquido seroso. O acúmulo desse líquido denomina-se
hidrocele. A camada interna ou visceral prende-se intimamente
ao testículo e epidídimo e forma os seios do epidídimo.
Reflete-se posteriormente sobre o testículo e epidídimo como
a camada externa ou parietal.
As túnicas acima citadas se originam de diversas camadas da parede
abdominal.
13) O músculo cremaster é capaz de modificar a posição dos
testículos dentro do escroto. Caracterize o reflexo cremastérico.
Um estímulo delicado na pele da face medial da coxa desencadeia o
reflexo cremastérico, caracterizado pela contração das fibras do
músculo cremaster, acarretando elevação do testículo e do epidídimo
para uma porção mais alta no interior do escroto.
14) Em casos de hiperplasia benigna de próstata (HBP), doença mais
característica em idosos, o paciente pode apresentar dificuldade para
urinar e retenção de urina. Nesses casos, a internação deve ser
imediata, a fim de que a introdução de uma sonda possa drenar o
conteúdo da bexiga urinária, esvaziando-a. Explique que relações a
próstata apresenta junto ao sistema urinário que causam o quadro acima
descrito.
O óstio uretral interno está localizado, aproximadamente, na parte
média da base da próstata. A uretra percorre o interior da próstata,
sendo nesse trajeto identificada como uretra prostática. A uretra
deixa a superfície anterior da próstata e continua-se como uretra
mucosa. Os lobos da próstata, dessa forma, relacionam-se intimamente à
uretra prostática. Os lobos laterais, por exemplo, conectam-se
superficialmente, anteriormente à uretra, pelo istmo da próstata. O
lobo mediano se projeta em direção interna, entre o ducto ejaculatório
e a uretra. O aumento desse lobo contribui para a formação da úvula
que, ao se projetar na parede da bexiga, pode bloquear a passagem de
urina. A hiperplasia de seus três lobos reduz a luz da uretra
prostática e pode até mesmo obliterá-la completamente. Dessa maneira a
fisiopatologia da HBP pode ser entendida.
15) A prostatectomia é a retirada cirúrgica da próstata em casos
de câncer dessa estrutura. Muitos pacientes se recusam a passar por
tal procedimento em virtude de uma possível impotência sexual
resultante da cirurgia. Dessa forma, acabam por aderir a outros tipos
de tratamentos, por vezes menos eficientes. A preocupação de tais
pacientes procede?
A disfunção erétil é uma conseqüência comum da cirurgia, pois a
próstata está próxima dos nervos que controlam a ereção peniana.
Embora a técnica de prostatectomia radical com preservação nervosa
venha evoluindo, o risco de efeitos adversos do procedimento, como a
impotência sexual, continua significativo. Além da impotência sexual,
outro efeito colateral possível para a prostatectomia é a
incontinência urinária, devido em parte a desenervação do músculo
esfíncter uretral.
CAPÍTULO 47:
ÓRGÃOS GENITAIS EXTERNOS
1) Qual é o mecanismo que permite a mudança de aspecto do escroto
e quais estímulos a determinam?
O aspecto do escroto varia com o estado de contração ou
relaxamento do músculo liso do dartos. Este músculo se contrai sob a
influência do frio, exercício físico e estímulo sexual. O escroto
mostra-se então curto e enrugado. Sob a influência do calor ele se
relaxa. Em idosos o músculo liso do dartos perde seu tono, fazendo o
escroto liso e alongado.
2) Qual é a evidência superficial da divisão do escroto em dois
subcompartimentos? Qual é o conteúdo de cada um desses compartimentos?
Uma crista mediana, a rafe do escroto, é a indicação superficial
da divisão do escroto em dois subcompartimentos. Esta rafe se continua
anteriormente com a rafe do pênis e, posteriormente, com a rafe do
períneo. Cada um dos compartimentos contém um testículo, um epidídimo,
a parte mais inferior do funículo espermático e seus envoltórios.
3) Descreva o dartos, a maneira como ele separa os
subcompartimentos escrotais e sua constituição.
O dartos consiste sobretudo de fibras musculares lisas e não contém
gordura. Encontra-se firmemente aderido à pele. É contínuo com a
fáscia superficial do períneo e com a fáscia superficial do pênis.
Sua parte superficial acompanha o contorno do escroto, porém sua
parte profunda passa em direção interior, na rafe, para formar o
septo do escroto, responsável pela divisão do escroto em dois
subcompartimentos. O dartos separa-se da fáscia espermática externa
por tecido conectivo frouxo, permitindo o movimento livre do escroto
sobre ela (fáscia espermática externa). Este tecido conectivo frouxo
é local comum para a coleta de líquido edematoso ou mesmo de sangue.
Observação: os vasos linfáticos são especialmente numerosos
no escroto e drenam para o grupo de linfonodos inguinais
superficiais.
A parte anterior do escroto é inervada pelo n. ilioinguinal e
pelo ramo genital do nervo genitofemoral. A parte posterior é
inervada pelos ramos escrotais medial e lateral do nervo
perineal (do nervo cutâneo posterior da coxa).
4) A ereção peniana é fenômeno fundamental na realização da cópula,
permitindo a adequação anatômica do pênis junto a cavidade vaginal,
inclinada superiormente e para trás. Explique o mecanismo envolvido na
ereção peniana.
O estímulo de fibras parassimpáticas nos nervos cavernosos
produzem uma vasodilatação das artérias helicinas e de outras pequenas
artérias nas trabéculas do tecido erétil. O fluxo resultante de sangue
nos espaços cavernosos produz uma distensão de ambos os corpos
cavernosos e do corpo esponjoso. A saída de sangue não ocorre devido à
pressão das veias que drenam os corpos eréteis. Ao término da
ejaculação, os estímulos de nervos simpáticos provavelmente produzem
uma vasoconstrição das artérias, sendo possível o sangue entrar nas
veias e o pênis retornar ao seu estado de flacidez.
5) Em algumas religiões a circuncisão é tida como tradição, apesar de
nem em todas ser uma obrigação. Explique em que consiste a circuncisão
e quais são seus benefícios.
A circuncisão corresponde à remoção cirúrgica do prepúcio, dupla
camada de pele que se projeta do colo para recobrir a glande peniana.
Seus benefícios são redução em até 90% de infecções no trato urinário,
diminuição da incidência de câncer de pênis, diminuição do risco de
doenças sexualmente transmissíveis, diminuição da incidência de
inflamações no prepúcio e glande, acaba com o risco de parafimose e
acaba com a necessidade de tratamento cirúrgico para fimose após os 6
anos de idade.
* Observação: fimose corresponde à dificuldade ou impossibilidade de
expor a glande do pênis em função de um anel muito estreito do
prepúcio. Se acaso essa dificuldade/impossibilidade não for superada
até os 6 anos de idade, o tratamento deve ser cirúrgico.
6) Explique as correspondências existentes entre a raiz e o corpo do
pênis.
A raiz do pênis é a sua parte fixa, situada no espaço superficial
do períneo, entre a fáscia inferior do diafragma urogenital
(superiormente) e a fáscia profunda do períneo (inferiormente).
Compreende os ramos e o bulbo do pênis, três massas de tecido erétil.
O corpo do pênis é a sua parte livre, peduncular, recoberta por pele.
O corpo do pênis contém dois corpos cavernosos, continuações dos
ramos, e um único corpo esponjoso, continuação do bulbo. O corpo
esponjoso se expande subitamente em sua extremidade anterior, formando
a glande do pênis, cuja concavidade cobre as projeções cegas dos
corpos cavernosos. Uma fenda mediana próxima à ponta da glande é o
óstio externo da uretra, que representa a abertura da uretra peniana
(esponjosa) para o meio externo.
7) Cite as principais características da pele do pênis.
A pele do pênis é fina, lisa, elástica e de cor escura. Próxima à
raiz do pênis ela contém alguns pêlos. Encontra-se presa frouxamente à
tela subcutânea, exceto na glande, onde está aderida firmemente ao
tecido erétil subjacente. Várias glândulas prepuciais pequenas estão
localizadas na coroa e colo da glande. Elas são responsáveis pela
secreção sebácea denominada esmegma, que apresenta um odor
característico.
8) Quais são os órgãos genitais externos femininos?
Os órgãos genitais externos femininos são a vulva e o pudendo, que
compreendem o monte da pube, os lábios maiores, os lábios menores, o
vestíbulo da vagina, a clitóris, o bulbo do vestíbulo e as glândulas
vestibulares maiores.
Monte da pube: elevação mediana e arredondada, anterior à sínfise
púbica. Consiste em um acúmulo de gordura onde a partir da
puberdade pêlos grosseiros são encontrados.
Lábios maiores: duas pregas alongadas que deixam entre si a rima
do pudendo. Estendem-se ínfero-posteriormente a partir do monte
da pube. Suas faces externas contém pregas pigmentadas com várias
glândulas sebáceas e sem pêlos. São freqüentemente unidos nas
região anterior pela comissura anterior. Sua tela subcutânea
consiste principalmente de gordura. Eles contém as terminações
dos ligamentos redondos do útero, alguns feixes de fibras
musculares lisas, nervos, vasos sangüíneos e linfáticos. São
homólogos ao escroto.
Lábios menores: duas pregas pequenas de pele localizados entre os
lábios maiores, a cada lado da abertura vaginal. Terminam
posteriormente juntando-se na face medial dos lábios maiores.
Nesse ponto, nas virgens, são conectados por uma prega
transversa, denominada frênulo dos lábios do pudendo ou
forquilha. Anteriormente cada lábio menos se divide em parte
lateral e medial. A parte lateral encontra-se com a
correspondente contralateral para formar uma prega sobre a
glândula do clitóris, denominada prepúcio do clitóris. As duas
partes medias unem-se abaixo do clitóris para formar o frênulo do
clitóris. Os lábios menores estão desprovidos de gordura, a pele
que os cobre é lisa, úmida e rósea. Encontram-se escondidos pelos
lábios maiores, exceto em crianças e em mulheres após a
menopausa, quando os lábios maiores têm uma perda de tecido
adiposo e tornam-se menores.
Vestíbulo da vagina: fenda entre os lábios menores, contém os
óstios da vagina, da uretra e os ductos das glândulas
vestibulares maiores. O óstio externo da uretra situa-se atrás do
clitóris, em posição imediatamente anterior ao óstio da vagina;
fenda mediana cujas margens estão ligeiramente evertidas. O óstio
da vagina, maior que o da uretra, também é uma fenda mediana,
cujo tamanho e aparência dependem das condições do hímen. Os
ductos das glândulas vestibulares maiores, em número de dois,
abrem-se a cada lado do óstio da vagina. A fossa navicular ou
vestibular é uma rasa depressão situada no vestíbulo entre o
óstio da vagina e o frênulo dos lábios.
Clitóris: homólogo ao pênis, consiste de tecido erétil, capaz de
aumentar de tamanho com ingurgitamento sangüíneo. Não é
atravessado pela uretra. Encontrado posteriormente à comissura
anterior dos lábios maiores, escondido em grande parte pelos
lábios menores. Origina-se da pelve óssea por dois ramos e seu
corpo é formado pelos corpos cavernosos. A glande do clitóris é
uma elevação pequena e arredondada da terminação livre do corpo,
sendo altamente sensível e erétil. O ligamento suspensor do
clitóris o põe em conexão com a sínfise púbica.
Bulbo do vestíbulo: duas massas pares e alongadas de tecido
erétil que se localizam lateralmente ao óstio da vagina. É
homólogo ao bulbo do pênis e ao corpo esponjoso.
Glândulas vestibulares maiores: são dois corpos pequenos e
arredondados localizados atrás do bulbo do vestíbulo. O ducto de
cada glândula se abre em um sulco entre o lábio menor e a borda
fixa do hímen. São homólogas às glândula bulbouretrais dos
homens. Comprimem-se durante o coito e secretam muco para
lubrificar a extremidade inferior da vagina.
Detalhes da inervação: os lábios maiores e menores são inervados
pelos nervos labial anterior (ramo do nervo ilioinguinal) e pelos
nervos labiais posteriores (ramos do nervo pudendo). O bulbo do
vestíbulo é inervado pelo plexo uterovaginal, que se continua como
nervos cavernosos do clitóris. O clitóris também é inervado pelo
nervo dorsal do clitóris.
Estes nervos incluem fibras sensitivas, algumas condutoras de dor
outras se originam de uma variedade de receptores especiais; fibras
autônomas, que inervam numerosos vasos sangüíneos e que inervam
várias glândulas.
9) A prática de excisão do clitóris, praticadas por algumas
religiões, consiste em uma mutilação da mulher em prol da “moral”, a
fim de que ela jamais busque o sexo pelo prazer. De fato, o
clitóris, órgão homólogo ao pênis, é extremamente sensível, sendo
responsável em parte pelo prazer sexual nas mulheres. Todavia, essa
prática, hoje condenada pela maior parte dos países, desprovê as
mulheres de qualquer forma de prazer sexual?
Não. Na verdade, outras áreas da genitália externa feminina,
próximas ao óstio da vagina, são também de grande sensibilidade,
compensando em parte a perda sensorial advinda da excisão do
clitóris. Além disso, o ato sexual e suas formas de prazer não se
vinculam somente aos órgãos genitais, sendo que, obviamente, outras
áreas da superfície corporal podem ser estimuladas para o mesmo fim.
Você também pode gostar
- Resumo Sistema Genital FemininoDocumento6 páginasResumo Sistema Genital FemininoLIVIA ANDRADE SANTOSAinda não há avaliações
- O aparelho genital feminino: órgãos e funçõesDocumento12 páginasO aparelho genital feminino: órgãos e funçõesFrancisco VoccioAinda não há avaliações
- GinecologiaDocumento549 páginasGinecologiaAntônio Kawakame NetoAinda não há avaliações
- Aula 7 e 8 CPN PartoDocumento47 páginasAula 7 e 8 CPN PartoQuintinoAinda não há avaliações
- Slides Aula - Anat Mamas e Sist ReprodDocumento62 páginasSlides Aula - Anat Mamas e Sist ReprodBárbara MariaAinda não há avaliações
- Anatomia feminina: distopias genitaisDocumento13 páginasAnatomia feminina: distopias genitaisNuno GomesAinda não há avaliações
- Fisiologia e Conducao Do Parto IPBENDocumento78 páginasFisiologia e Conducao Do Parto IPBENSampaio SampaioAinda não há avaliações
- 2) Anatomia Do Aparelho Genital FemininoDocumento3 páginas2) Anatomia Do Aparelho Genital FemininoProf. Edson GomesAinda não há avaliações
- Sistema Reprodutor FemininoDocumento6 páginasSistema Reprodutor FemininoBeatriz De OliveiraAinda não há avaliações
- Órgãos genitais femininos internos e externosDocumento44 páginasÓrgãos genitais femininos internos e externosRebeca SáAinda não há avaliações
- SP 1.1 - ResumoDocumento28 páginasSP 1.1 - ResumoRaquel VitóriaAinda não há avaliações
- Anatomia Do Sistema Reprodutor FemininoDocumento14 páginasAnatomia Do Sistema Reprodutor FemininoBruna Larissa Carvalho100% (1)
- Sistema Reprodutor FemininoDocumento10 páginasSistema Reprodutor FemininoJow BeckAinda não há avaliações
- Anatomia da Pelve FemininaDocumento4 páginasAnatomia da Pelve FemininaMarina BarbieriAinda não há avaliações
- AULA 2 Anatomia e Fisiologia Do Aparelho Reprodutor FemininoDocumento23 páginasAULA 2 Anatomia e Fisiologia Do Aparelho Reprodutor FemininoRichard AdrianoAinda não há avaliações
- UteroDocumento6 páginasUteroThiago AraujoAinda não há avaliações
- Sistema Genital FemininoDocumento15 páginasSistema Genital FemininoTainah AlmeidaAinda não há avaliações
- Sistema reprodutor feminino e masculinoDocumento10 páginasSistema reprodutor feminino e masculinoBeatriz De OliveiraAinda não há avaliações
- Canal CervicalDocumento20 páginasCanal CervicalJacqueline QuintalAinda não há avaliações
- Anatomia Feminina Aplicada À GODocumento5 páginasAnatomia Feminina Aplicada À GOIsabelaAinda não há avaliações
- PERITÔNIODocumento6 páginasPERITÔNIOJoäo Pedro Barbero Ribeiro GoulartAinda não há avaliações
- Sistema Genital FemininoDocumento32 páginasSistema Genital Femininoevely thamiresAinda não há avaliações
- SISTEMA REPRODUTOR FEMININODocumento10 páginasSISTEMA REPRODUTOR FEMININOPaulo CorreiaAinda não há avaliações
- Roturas perineais e assoalho pélvicoDocumento4 páginasRoturas perineais e assoalho pélvicoPeperoniCourgueteAinda não há avaliações
- Órgãos reprodutores femininosDocumento4 páginasÓrgãos reprodutores femininosLetícia CarvalhoAinda não há avaliações
- Aula 7 - PartogramaDocumento40 páginasAula 7 - PartogramaTinai LimaAinda não há avaliações
- Aula 01 Sist Repro Fem - Puberdade - Ciclo MenstrualDocumento52 páginasAula 01 Sist Repro Fem - Puberdade - Ciclo Menstrualarielly.barbie12Ainda não há avaliações
- Anatomia Da MulherDocumento10 páginasAnatomia Da MulherPedro FranklinAinda não há avaliações
- Genitália Feminina - Barbara LovatoDocumento5 páginasGenitália Feminina - Barbara LovatoAlessandra PiedadeAinda não há avaliações
- Fisiologia ProvaDocumento17 páginasFisiologia Provaalbinobernardo937Ainda não há avaliações
- Cópia de APG ReconstruçãoDocumento6 páginasCópia de APG ReconstruçãoLeticia MoraisAinda não há avaliações
- Enfermagem em Ginecologia e ObstetríciaDocumento33 páginasEnfermagem em Ginecologia e Obstetríciadanielalucio67% (3)
- Anatomia Do Aparelho Reprodutor FemininoDocumento57 páginasAnatomia Do Aparelho Reprodutor FemininoNinaAinda não há avaliações
- Órgãos Reprodutores FemininosDocumento7 páginasÓrgãos Reprodutores FemininosRafael MalvarAinda não há avaliações
- Fisiologia obstétrica e anatomia reprodutivaDocumento45 páginasFisiologia obstétrica e anatomia reprodutivaArthur ViniciusAinda não há avaliações
- Sistemas Genitais Feminino e MasculinoDocumento60 páginasSistemas Genitais Feminino e MasculinoGeovanna Uchoa FurtadoAinda não há avaliações
- Sistema Genital Feminino: Ovários, Útero, Tubas, Vagina e Órgãos ExternosDocumento59 páginasSistema Genital Feminino: Ovários, Útero, Tubas, Vagina e Órgãos ExternosEuza LimaAinda não há avaliações
- Questões Sobre Anatomia Do Sistema Genital FemininoDocumento3 páginasQuestões Sobre Anatomia Do Sistema Genital FemininoCarolina Paula PaulaAinda não há avaliações
- 1Documento14 páginas1Domingos maneca franciscoAinda não há avaliações
- Sistema Reprodutor Feminino-2Documento14 páginasSistema Reprodutor Feminino-2Rebecca DanneckerAinda não há avaliações
- 02 Aula Sistema Reprodutor FemoninoDocumento33 páginas02 Aula Sistema Reprodutor FemoninoDavid Silva de CarvalhoAinda não há avaliações
- Anatomia Da Pelve FemininaDocumento13 páginasAnatomia Da Pelve Femininacamila rodriguesAinda não há avaliações
- Órgãos Genitais Femininos InternosDocumento11 páginasÓrgãos Genitais Femininos InternosManuela Eguiberto AgostinhoAinda não há avaliações
- Apostila Anatomia - Sistema GenitalDocumento18 páginasApostila Anatomia - Sistema GenitalArnaldo94% (16)
- Aula 3.1 PARTODocumento30 páginasAula 3.1 PARTOtheoebelinhaAinda não há avaliações
- Sistemas reprodutores e estruturas pélvicasDocumento22 páginasSistemas reprodutores e estruturas pélvicasGabi LimaAinda não há avaliações
- Anatomia Do Colo UterinoDocumento12 páginasAnatomia Do Colo UterinoLu Bio MedAinda não há avaliações
- Anatomia dos ovários e tubas uterinasDocumento3 páginasAnatomia dos ovários e tubas uterinasLarissa Cristina de Lima CavalcanteAinda não há avaliações
- SistemaReprodutorFeminino 20220510120241Documento28 páginasSistemaReprodutorFeminino 20220510120241Cassio RegalloAinda não há avaliações
- Sistema reprodutor feminino anatomiaDocumento45 páginasSistema reprodutor feminino anatomiaSelena Mel Alonso SantosAinda não há avaliações
- Slide ColpoperineoplastiaDocumento53 páginasSlide ColpoperineoplastiaAlex dos Santos Silva100% (1)
- Ano Imperforado CorregidoDocumento15 páginasAno Imperforado CorregidoMarcos Narvaiza Sarango100% (1)
- Enfermagem em Ginecologia e ObstetrícaDocumento115 páginasEnfermagem em Ginecologia e Obstetrícad-fbuser-72649655100% (6)
- Anatomia Do Sistema Reprodutor Feminino - 01Documento8 páginasAnatomia Do Sistema Reprodutor Feminino - 01KAMILA DE SA FAGUNDES BRANDÃOAinda não há avaliações
- Assistência De Enfermagem No Pré-natalNo EverandAssistência De Enfermagem No Pré-natalAinda não há avaliações
- Exercício sobre água, propriedades e característicasDocumento3 páginasExercício sobre água, propriedades e característicasLiginho RodriguesAinda não há avaliações
- Modelo Cognitivo Da Ansiedade PDFDocumento5 páginasModelo Cognitivo Da Ansiedade PDFYasmin totti aguileraAinda não há avaliações
- Compreendendo o contexto familiar no processo saúde-doençaDocumento6 páginasCompreendendo o contexto familiar no processo saúde-doençaVinicius Souza BarbosaAinda não há avaliações
- Ae3 Bio 2ano GabaritoDocumento9 páginasAe3 Bio 2ano GabaritoSandra M SilvaAinda não há avaliações
- Vida Celeiro 017Documento52 páginasVida Celeiro 017SandraCosta100% (1)
- 10x3 perda gorduraDocumento3 páginas10x3 perda gorduraSérgio AzevedoAinda não há avaliações
- DALGALARRONDO - Religiao e Saude Mental No BrasilDocumento9 páginasDALGALARRONDO - Religiao e Saude Mental No Brasillesspaul8160100% (1)
- Ética na Medicina Preventiva e Promoção da SaúdeDocumento16 páginasÉtica na Medicina Preventiva e Promoção da SaúdeNádia DiasAinda não há avaliações
- F138192956 - Bula - Zoom Ultra 250 SCDocumento30 páginasF138192956 - Bula - Zoom Ultra 250 SCElian ZandonáAinda não há avaliações
- Aula SEDAÇAO EspecializaçãoDocumento33 páginasAula SEDAÇAO EspecializaçãoRenato Aló da FontouraAinda não há avaliações
- Fisioterapia Nas Cirurgias PlásticasDocumento108 páginasFisioterapia Nas Cirurgias Plásticasjulianaalice100% (7)
- Roteiro auxiliar para visita domiciliar do ACSDocumento2 páginasRoteiro auxiliar para visita domiciliar do ACSWalter Alvim de Albuquerque100% (6)
- PDP - Lesões ElementaresDocumento15 páginasPDP - Lesões Elementaresluiza.monferAinda não há avaliações
- Capitulo06 PDFDocumento75 páginasCapitulo06 PDFAndersonAinda não há avaliações
- Introdução à Inflamação AgudaDocumento32 páginasIntrodução à Inflamação AgudaLivia RodriguesAinda não há avaliações
- Aula 1-Saúde Da CriançaDocumento21 páginasAula 1-Saúde Da CriançaThiago Nogueira100% (1)
- Anatomia e fisiologia do coraçãoDocumento4 páginasAnatomia e fisiologia do coraçãoManoel NetoAinda não há avaliações
- QueimadurasDocumento9 páginasQueimadurasAna BorgesAinda não há avaliações
- BIOLOGIA Doencas Do Corpo HumanoDocumento30 páginasBIOLOGIA Doencas Do Corpo HumanoAlexandre GomesAinda não há avaliações
- Amenorreia: causas e abordagemDocumento14 páginasAmenorreia: causas e abordagemRafaelAinda não há avaliações
- LitíaseDocumento122 páginasLitíaseAntonio Fernandes Neto100% (2)
- Corpo Humano IDocumento294 páginasCorpo Humano IeduardoAinda não há avaliações
- A Revolta Da VacinaDocumento7 páginasA Revolta Da VacinaAnna BeatrizAinda não há avaliações
- Mapa Mental Com Brainstorm Escrito A Mão ColoridoDocumento2 páginasMapa Mental Com Brainstorm Escrito A Mão ColoridoSamilly Sabino NascimentoAinda não há avaliações
- Triagem Laboratorial - SorologiaDocumento24 páginasTriagem Laboratorial - SorologiaRobson MedeirosAinda não há avaliações
- Reconstrução Nas Amputações Traumáticas Do Membro Superior. Abel NascimentoDocumento9 páginasReconstrução Nas Amputações Traumáticas Do Membro Superior. Abel NascimentoNuno Craveiro LopesAinda não há avaliações
- Fuvest 1983 ObjDocumento13 páginasFuvest 1983 ObjViviane MeloAinda não há avaliações
- Eletrocardiografia I - Bases eletrofisiológicasDocumento54 páginasEletrocardiografia I - Bases eletrofisiológicasDialungana Paulo BenvindoAinda não há avaliações
- Encaminhamento Da CIB e Cosems Junho 2023Documento13 páginasEncaminhamento Da CIB e Cosems Junho 2023Adriele SampaioAinda não há avaliações
- Gravidez Ectópica: Carlos, Tânia Francisco, Higino Langa, Gomes Lucas, Gilberto Machava, SidónioDocumento20 páginasGravidez Ectópica: Carlos, Tânia Francisco, Higino Langa, Gomes Lucas, Gilberto Machava, SidónioFenias BoaneAinda não há avaliações