0% acharam este documento útil (0 voto)
70 visualizações18 páginasPneumonia na Infância: Causas e Tratamento
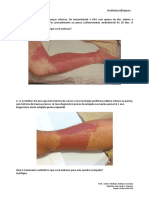
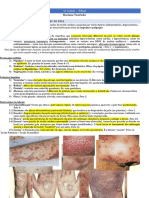
[1] A pneumonia é uma das principais causas de mortalidade infantil, especialmente em países em desenvolvimento. [2] Vírus são os principais agentes causadores de pneumonia em crianças abaixo de 3 anos, enquanto bactérias como Streptococcus pneumoniae são as causas mais comuns acima dessa idade. [3] Diversos fatores aumentam o risco de pneumonia como aglomeração, baixa cobertura vacinal, desnutrição e tabagismo passivo.
Enviado por
Mariana Sales SouzaDireitos autorais
© © All Rights Reserved
Levamos muito a sério os direitos de conteúdo. Se você suspeita que este conteúdo é seu, reivindique-o aqui.
Formatos disponíveis
Baixe no formato DOCX, PDF, TXT ou leia on-line no Scribd
0% acharam este documento útil (0 voto)
70 visualizações18 páginasPneumonia na Infância: Causas e Tratamento
[1] A pneumonia é uma das principais causas de mortalidade infantil, especialmente em países em desenvolvimento. [2] Vírus são os principais agentes causadores de pneumonia em crianças abaixo de 3 anos, enquanto bactérias como Streptococcus pneumoniae são as causas mais comuns acima dessa idade. [3] Diversos fatores aumentam o risco de pneumonia como aglomeração, baixa cobertura vacinal, desnutrição e tabagismo passivo.
Enviado por
Mariana Sales SouzaDireitos autorais
© © All Rights Reserved
Levamos muito a sério os direitos de conteúdo. Se você suspeita que este conteúdo é seu, reivindique-o aqui.
Formatos disponíveis
Baixe no formato DOCX, PDF, TXT ou leia on-line no Scribd